Le traitement des péri-implantites

Le traitement des péri-implantites
par Jean-Louis Giovannoli

Une péri-implantite survient lorsque sont réunis des facteurs de risques locaux entraînant la présence de bactéries pathogènes (hygiène orale, corps étrangers, type d’édentement, profondeur de poche, etc.) et des facteurs de risques généraux déterminant le profil biologique du patient (facteurs génétiques, facteurs acquis, facteurs environnementaux, etc.).
S’il est difficile d’agir sur ce dernier, il est possible de modifier les conditions locales, et plus particulièrement la profondeur de poche qui influence directement la pathogénicité de la flore péri-implantaire.
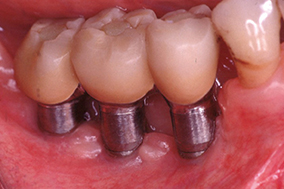
Chronologiquement, on respecte trois étapes : une phase étiologique afin de contrôler l’infection, une phase correctrice pour créer des conditions favorables à la maintenance et, éventuellement, une phase réparatrice pour diminuer la profondeur de poche et réparer les tissus détruits.
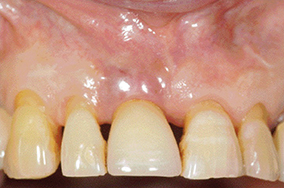
La 1re phase consiste à mettre en œuvre tous les moyens anti-infectieux à disposition. L’hygiène orale est améliorée (utilisation de brossettes), différents agents infectieux peuvent être utilisés (bain de bouche, irrigation des poches avec de l’eau oxygénée, de la Bétadine ou de la Chlorhexidine, etc.), un débridement mécanique doit être réalisé (curette en titane, inserts ultrasoniques en plastique, aéropolisseur), le tout complété éventuellement par la prescription d’antibiotiques (le plus souvent la combinaison amoxicilline/métronidazole).
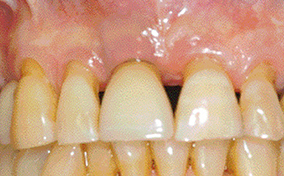
Le patient est engagé dans une décontamination globale qui prend en compte l’ensemble des problèmes infectieux des deux arcades. Si cette 1re phase non chirurgicale est souvent suffisante pour le traitement des mucosites, elle ne permet en aucun cas d’obtenir une réparation osseuse.
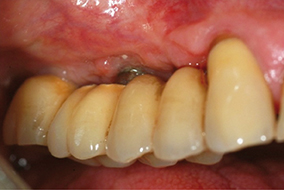
La 2e étape consiste à créer des conditions favorables à la maintenance parodontale. Tout d’abord, la suprastructure prothétique doit être, si besoin, améliorée afin de la rendre accessible. Ensuite, les tissus mous périimplantaires sont aménagés par greffe gingivale, afin d’augmenter la hauteur de muqueuse « attachée » kératinisée lorsque celle-ci est insuffisante et crée des conditions difficiles de brossage pour le patient. Ces différents paramètres sont indispensables pour aborder une éventuelle phase correctrice.
En dernier lieu, deux types de chirurgies peuvent être envisagés afin de réduire la profondeur de poche. Tout d’abord, une chirurgie résectrice peut être effectuée par la réalisation d’un lambeau déplacé apicalement, éventuellement associé à une mucoplastie, dans le but de recréer un contour plus accessible au nettoyage.
Toutefois, la survenue systématique de récessions peut constituer une contre-indication esthétique et expose potentiellement des surfaces implantaires plus rugueuses, donc à même de retenir plus facilement la plaque. Toutefois, la chirurgie à lambeau seule n’aboutit qu’à une réparation osseuse limitée. La chirurgie réparatrice par régénération osseuse périimplantaire constitue ainsi une option thérapeutique plus satisfaisante, mais reste limitée dans ses indications.
De multiples techniques opératoires sont possibles : os autogène versus substitut osseux ; avec ou sans membrane ; technique enfouie ou pas. L’une des conditions prérequises pour la régénération osseuse est un bon accès aux surfaces implantaires afin d’assurer un débridement et une décontamination efficace. Ces deux derniers peuvent être réalisés de différentes façons : débridement mécanique, aéropolisseur, laser, inserts en plastique, rinçage à l’eau oxygénée, etc.
Le second critère de décision repose sur la morphologie du défaut osseux. Quatre murs osseux permettent une chirurgie réparatrice avec de l’os autogène ou un substitut osseux sans recours à une membrane. Trois murs osseux ou une déhiscence vestibulaire nécessitent, quant à eux, l’utilisation d’une membrane pour contenir le produit de substitution ou l’os autogène. La dernière condition est liée à la hauteur de muqueuse kératinisée. Si celle-ci est insuffisante, des greffes épithélio- conjonctives doivent être réalisées avant même d’envisager une réparation osseuse.
Pour conclure, seules les chirurgies régénératrices permettent une réparation tissulaire, mais aucune preuve scientifique ne permet de recommander un protocole opératoire spécifique. Par ailleurs, rien ne permet, aujourd’hui, d’affirmer que ces techniques créent, chez l’homme, une ré-ostéointégration autour de surfaces implantaires préalablement contaminées par la maladie péri-implantaire.
Légendes des 8 photographies :
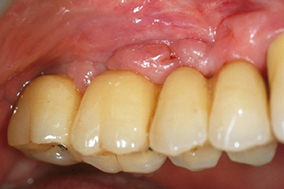
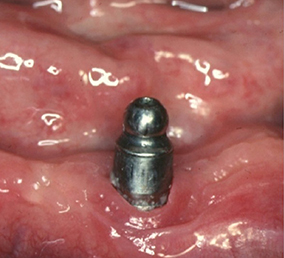
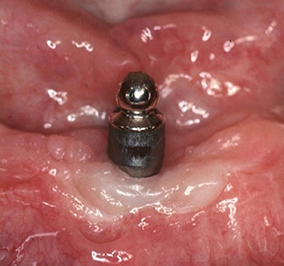
1 & 2 - Suppression de l’inflammation des tissus péri-implantaires après amélioration de l’hygiène.
3 & 4 - En phase de réévaluation, si persistance de la lésion, résultat obtenu après curetage chirurgical avec lambeau d’accès.
5 & 6 - Amélioration de l’état gingival péri-implantaire obtenue après modification de la structure de contact muqueux permettant l’utilisation efficace de brossettes.
7 & 8 - Suppression de l’inflammation péri-implantaire par une augmentation de la hauteur de muqueuse « attachée » kératinisée obtenue par greffe.
Sommaire
- Les implants à l'épreuve du temps
- Page 1 : Faire les bons choix pour amé liorer les succès des traitements implantaires
- Page 2 : Comprendre, diagnostiquer et prévenir les parodontites
- Page 3 : Le traitement des péri-implantites
- Page 4 : La collaboration omnipraticien, implantologiste, orthodontiste. Qui fait quoi ?





